Успех в программе экстракорпорального оплодотворения зависит от многих факторов и определяется сочетанием правильно подобранных методик на разных этапах цикла: стимуляции суперовуляции, трансвагинальной пункции, обработки эякулята или биоптата яичек, выбора подходящей процедуры оплодотворения ооцитов (ЭКО, ИКСИ, ПИКСИ,ИМСИ), переноса эмбриона/ов в полость матки, гормональной поддержки после переноса.
Очень важным моментом является выбор эмбриона/ов, который будет перенесен в полость матки. После процедуры экстракорпорального оплодотворения эмбриолог внимательно наблюдает за развитием эмбрионов, при этом оценивает развитие каждого из них индивидуально. Основными характеристиками являются наличие оплодотворения, темп развития и качество эмбрионов.
На основании информации о развитии эмбрионов, их количестве и состояния эндометрия, а также дальнейшей тактики лечения врач и эмбриолог принимают решение:
- Целесообразно ли делать ли перенос в данном цикле?
- Какие эмбрионы переносить?
- Сколько эмбрионов переносить?
- На какие сутки развития лучше делать перенос?
Рассмотрим основные подходы, применяющиеся для ответа на эти вопросы, в случае, если перенос все же состоится в данном лечебном цикле. Отмена переноса случается довольно часто и может быть связана с развитием у пациентки синдрома гиперстимуляции, необходимостью в проведении дополнительных генетических обследований эмбрионов, недостаточностью функционального состояния эндометрия и др.
По каким признакам выбирается эмбрион для переноса?
Традиционно качество эмбрионов и процесс их развития принято оценивать визуально: после оплодотворения ооцитов (это происходит в день пункции, его принято считать нулевым) эмбриолог при помощи микроскопа с высоким разрешением и специальным контрастом наблюдает за эмбрионами и классифицирует их в соответствии с принятой системой. Качество эмбриона оценивают по разным критериям в зависимости от суток развития.
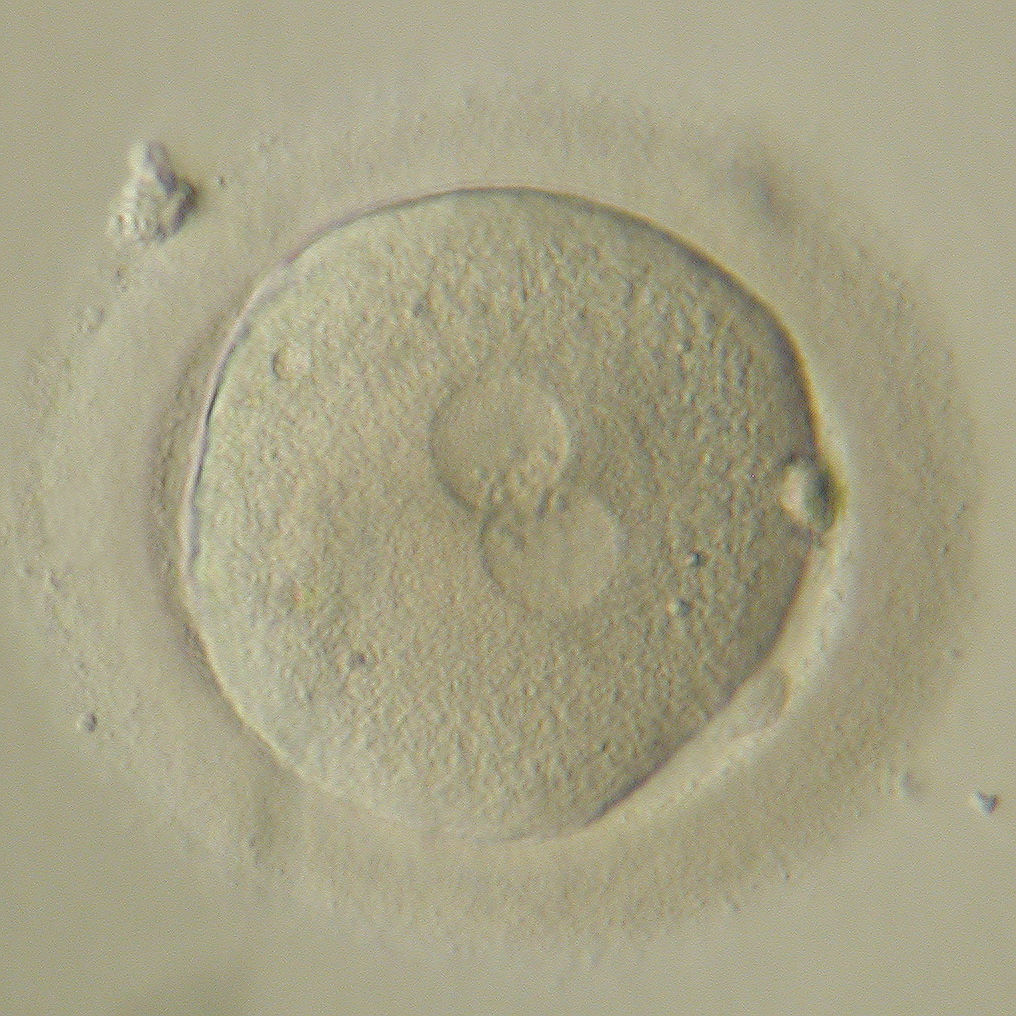
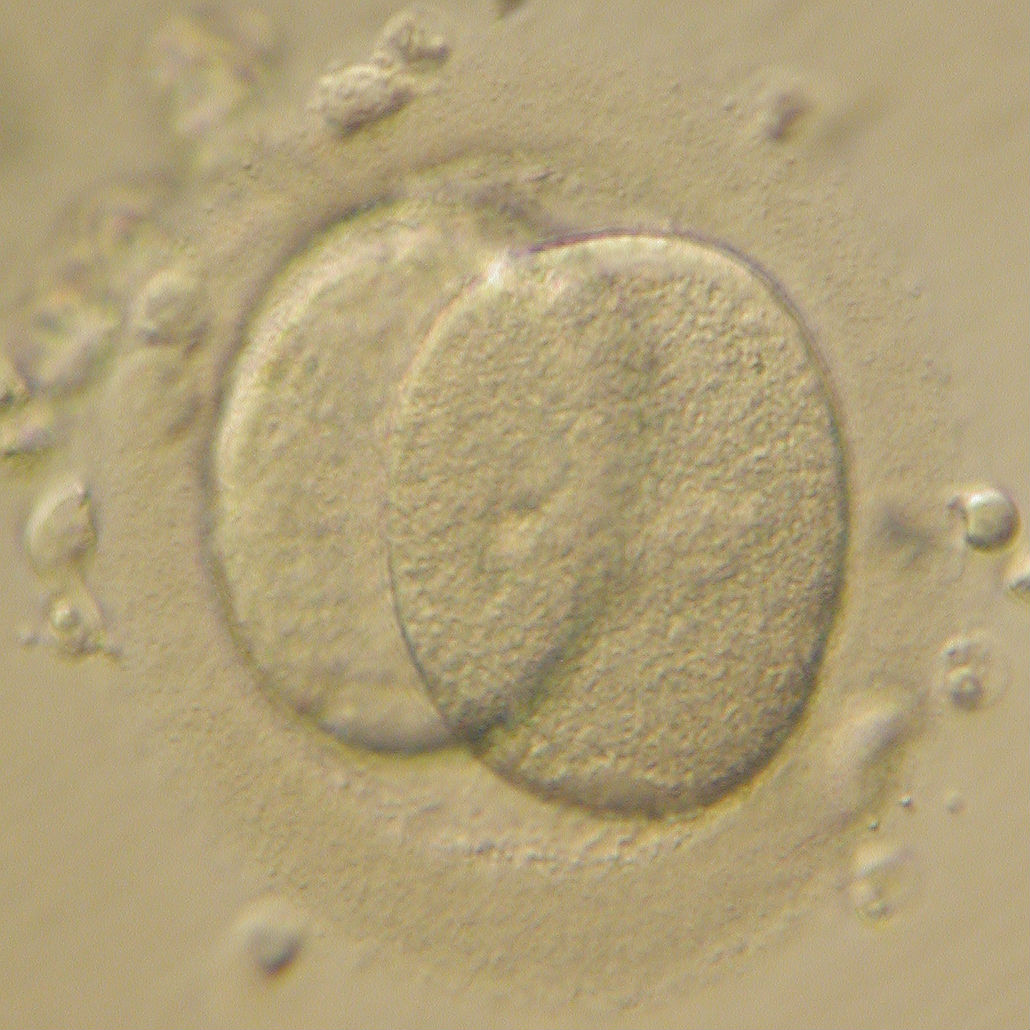
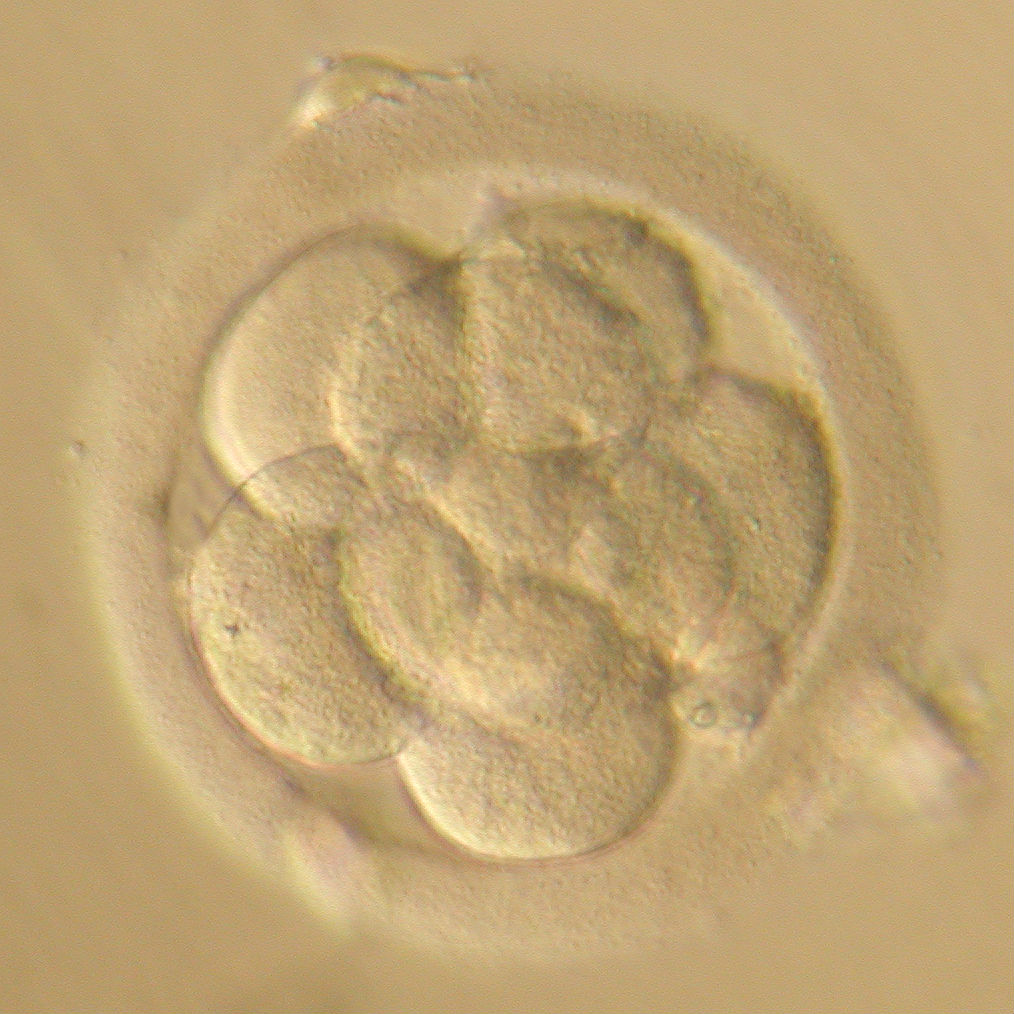
Так, на первые сутки необходимо сначала оценить эффективность оплодотворения (Рис. 1), а затем - первое клеточное деление нового организма (Рис.2). На вторые и третьи сутки развития происходит дробление - последующие деления клеток эмбриона (бластомеров), на этих этапах принято оценивать количество бластомеров (их должно быть 4-5 на 2 сутки и 6-8 на 3 стуки развития) (Рис.3-4), их форму и размеры, наличие и степень фрагментации (отделения от клеток безъядерных нежизнеспособных фрагментов цитоплазмы).
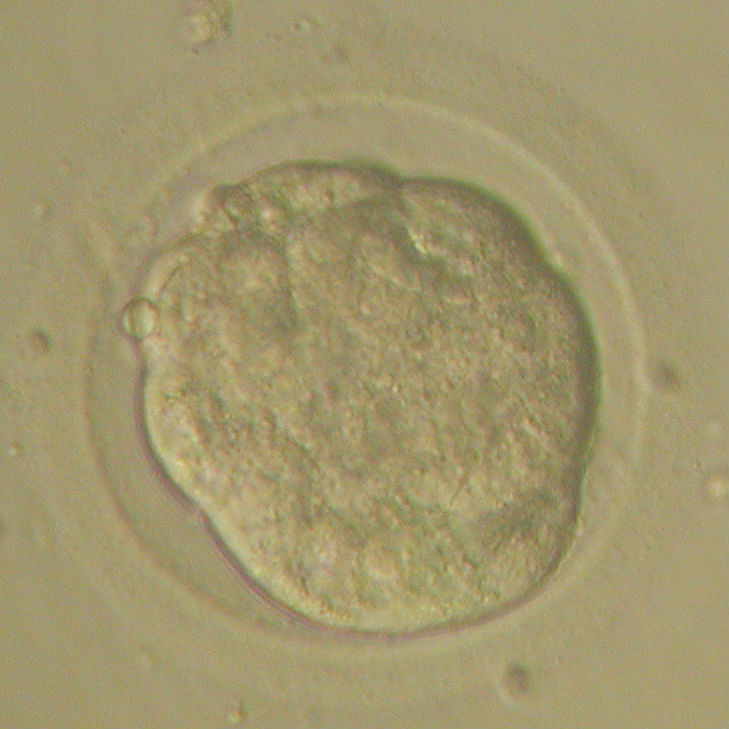
Дробящимся эмбрионам принято присваивать буквенные обозначения в зависимости от их качества: А-В-С-D, где А – эмбрион самого лучшего качества, D – эмбрион неудовлетворительного качества. Начиная с 4-х суток, кроме клеточных делений происходит изменение формы эмбриона: сначала эмбрион компактизируется, поверхность его клеток становится гладкой, это стадия морулы (от лат. morulae - тутовая ягода, Рис.5).
К пятым суткам начинается процесс кавитации (в эмбрионе образуется полость, клетки делятся на две группы – трофобласт и внутреннюю клеточную массу в зависимости от их положения в эмбрионе и дальнейших функций), в результате на 5-6 сутки развития формируется бластоциста – эмбрион, готовый к имплантации в стенку матки.
Классификация, разработанная для бластоцист более сложная, чем для эмбрионов более ранних стадий, и сводится к оценке количества и качества клеток в различных частях бластоцисты, а также размеров полости (Рис.6). В целом такая система оценки эмбрионов по внешнему виду оправдывает себя, так как имеется корреляция между качеством переносимых эмбрионов и частотой наступления беременности. Тем не менее, выбор качественного эмбриона – сложная задача, и чем больше современных методик и средств анализа доступно эмбриологу в клинике, тем выше вероятность, что этот выбор будет наиболее точным.
С недавних пор у эмбриологов появилась возможность наблюдать за развитием эмбриона практически непрерывно, благодаря новой технологии time-lapse микроскопии. В инкубатор, где развиваются эмбрионы, помещается специальный прибор, который через определенные интервалы времени фотографирует эмбрионы и сохраняет изображения. В итоге эмбриолог получает своеобразный фильм о развитии каждого эмбриона.
Преимуществом этого подхода является то, что появляется возможность оценивать не только внешний вид эмбриона, но и динамику его клеточных делений и видоизменений во времени. Кроме того, для анализа развития эмбриона не нужно доставать его из инкубатора, что снижает стресс от резкой перемены внешних условий. Соотнеся полученную запись с имеющимися данными о нормальном временном ходе развития, эмбриолог может выбрать для переноса эмбрион не только с наилучшими внешними характеристиками, но и с наиболее оптимальной “историей” развития.
Если у пары есть показания, связанные с риском передачи наследственных заболеваний, либо повышенной вероятностью возникновения генетических аномалий при оплодотворении и развитии эмбрионов, необходимо проводить не только оценку качества (внешних характеристик) эмбрионов, но также анализ их генетического материала. В таких случаях кроме визуальной оценки проводят также преимплантационную генетическую диагностику (ПГД).
После проведения ПГД эмбриолог может выбрать для переноса в полость матки эмбрионы без генетических отклонений, что существенно увеличивает вероятность наступления беременности и снижает частоту невынашивания.
При первом обращении к врачу-репродуктологу супругам нужно будет подробно рассказать, были ли в роду у каждого из них наследственные заболевания. Однако даже если пара не знает о наличии у них генетических заболеваний, нужно провести ряд обследований (генетическая диагностика перед планированием беременности): кариотипирование и тест на носительство наиболее часто встречающихся моногенных заболеваний у обоих супругов.
По результатам этих тестов можно определить, показано ли паре проведение преимплантационной диагностики эмбрионов. Помимо этого важную роль играет возраст будущей матери – с возрастом (особенно после 36 лет) повышается вероятность рождения ребенка с хромосомными аномалиями. В каждом случае набор генетических аномалий, на которые будет проводиться тестирование эмбрионов, определяется для каждой пары индивидуально, в зависимости от показаний и наличия риска развития тех или иных генетических отклонений.
Сколько эмбрионов переносить?
Вопрос о выборе количества эмбрионов для переноса всегда является предметом детального обсуждения между репродуктологом, эмбриологом и пациентом. Ответ на этот вопрос в каждом конкретном случае зависит от количества имеющихся эмбрионов, стадии их развития (так, вероятность имплантации повышается при переносе бластоцисты по сравнению с дробящимся эмбрионом), оценкой риска имплантации двух и более эмбрионов.
При отсутствии единого решения для всех случаев, общемировой тенденцией является снижение количества единовременно переносимых в полость матки эмбрионов с целью снижения вероятности наступления многоплодной беременности.
На какой день переносить эмбрионы?
Важным решением является и то, на какой день осуществлять перенос эмбриона. Оно также требует тщательного анализа всех факторов. В том числе, важную роль здесь играют: количество и качество полученных эмбрионов, анамнез пары, информация о предыдущих попытках ЭКО/ИКСИ. Обычно перенос эмбрионов в полость матки проводится с 3 по 6 сутки развития.
По сравнению с более ранними стадиями, к 3-м суткам развития уже активируется собственный геном эмбриона, а значит – снижается вероятность остановки в развитии из-за ошибок в этом процессе. Кроме того, оценка эмбрионов на 3 и 5 сутки развития более удобна с точки зрения строения эмбриона, чем на 4-е сутки (стадия компактизации).
Не вдаваясь в детали, можно выделить следующие общие принципы, влияющие на выбор дня переноса эмбрионов:
- количество полученных эмбрионов (чем их меньше, тем больше вероятность того, что к 5-м суткам эмбрионы остановятся в развитии или не достигнут нужной стадии). Всегда существует риск того, что такие нарушения могут быть вызваны не только генетическими аномалиями самих эмбрионов, но и условиями культивирования эмбрионов вне организма матери, ведь в любой даже самой современной лаборатории невозможно полностью воссоздать то микроокружение, которое обеспечивает эмбриону матка;
- качество эмбрионов (если получено достаточное количество, т.е. 3-4 и более эмбрионов хорошего качества на 3 сутки культивирования, то возможно продолжить их культивирование до 5-х суток - стадии бластоцисты, так как до 5-х суток развития доживают лишь самые жизнеспособные эмбрионы, кроме того, на этой стадии значительно повышается эффективность оценки качества эмбрионов, что повышает вероятность успешной имплантации);
- необходимость проведения ПГД. В этом случае все эмбрионы независимо от их количества и качества культивируются до 5-6 суток развития. После достижения стадии бластоцисты каждому хорошему эмбриону проводится биопсия трофэктодермы, после чего эмбрионы криоконсервируются – витрифицируются. Переноса в таком цикле не проводят.
Таким образом, перенос эмбриона в полость матки проводится только после принятия специалистами целого ряда тщательно взвешенных решений. Чем больше информации окажется в руках у репродуктологов и эмбриологов, тем более оптимальным будет выбор всех слагаемых, необходимых для успешного наступления беременности и рождения здорового ребенка.

 Более 30 лет
Более 30 лет
 49 стран
49 стран
 10000 детей
10000 детей